Mer behöver inte vara bättre
En vanlig missuppfattning är att när en behandling är bra så är mer av samma behandling ännu bättre. Detta stämmer inte alltid – mer kan faktiskt vara sämre. Det är ofta svårt att hitta den ”rätta” dosen av behandlingen som ger många positiva och få negativa effekter. När man ökar dosen planar hälsovinsterna ofta ut, medan biverkningarna brukar öka. ”Mer” kan alltså minska det sammantagna värdet av behandlingen och till och med orsaka skador.
Vätskedrivande medel, så kallade tiaziddiuretika, är ett bra exempel. De sänker blodtrycket och ger få biverkningar i låga doser. Höga doser får inte blodtrycket att sjunka ännu mer, utan ger oönskade effekter i form av gikt och förhöjda blodsockernivåer. Ett annat exempel är acetylsalicylsyra som bidrar till att förebygga stroke och hjärtinfarkt. Om man tar 75–160 mg dagligen är biverkningarna mycket få, medan högre dos per dag inte ger bättre förebyggande effekt utan i stället ökar risken för magsår.
VI GÖR SAKER OCH TING FÖR ATT …
Vi (läkare) gör saker och ting för att andra läkare gör så, och vi vill inte vara annorlunda så vi gör likadant;
eller för att vi har lärt oss det (av lärare, kollegor och läkare under utbildning);
eller för att vi tvingats till det (av lärare, administratörer, kontrollorgan, riktlinjer) och tror att vi måste;
eller för att en patient vill att vi ska göra det och vi tror att vi borde;
eller för att det är lönsamt (onödiga undersökningar [särskilt av åtgärdsinriktade doktorer] och återbesök) och vi tror att vi måste;
eller för att vi är ängsliga (för lagar och regler, för granskningar) och vill gardera oss;
eller för att vinna tid (och låta naturen ha sin gång); eller till slut, och allra vanligast, för att vi behöver agera … och inte klarar av att använda vårt sunda förnuft.
Parmar MS. We do things because (Rapid response). BMJ. Publicerat 1 mars 2004 på www.bmj.com
Principen om ”rätt dosering” gäller inte bara läkemedel utan även många andra typer av behandlingar, även operationer.
Intensiv behandling av bröstcancer
Behandling av bröstcancer, ett ämne som ofta tas upp i nyhetsrapporteringen, kan ge oss några viktiga tankeställare om vådan av att tro att intensivare behandling nödvändigtvis ger större hälsovinster.
Under hela 1900-talet och in på 2000-talet har kvinnor med bröstcancer både krävt och uthärdat en del synnerligen brutala och plågsamma behandlingar. Vissa av dessa åtgärder, både kirurgiska och medicinska, har varit betydligt mer genomgripande än vad som faktiskt krävdes för att bekämpa sjukdomen. Metoderna var utan tvivel populära hos vissa patienter och deras läkare. Patienterna var övertygade om att ju radikalare eller giftigare metoden var, desto större var chansen att sjukdomen skulle övervinnas. Det har tagit många år för fördomsfria läkare och patienter att rubba en sådan gammaldags syn på sjukdomen. De har tvingats ta fram tillförlitliga resultat för att kunna bekämpa myten om att ”mer är bättre”, hånats av andra läkare och patienter och stött på motstånd från experter.
RADIKALA METODER ÄR INTE ALLTID DE BÄSTA
De av oss som behandlar cancer har väldigt lätt att tro att bättre resultat hänger på en radikalare metod. För att skydda patienterna från onödiga risker och tidiga eller sena biverkningar av onödigt aggressiva behandlingar krävs randomiserade studier [som lottar olika behandlingsalternativ där radikala metoder jämförs med mindre radikala. Sådana jämförelser är etiskt riktiga, eftersom de som inte ges chans till nytta inte heller riskerar onödig skada – och ingen vet i förväg vad jämförelsen kommer att visa”.
Brewin T in Rees G, red. The friendly professional: Selected writings of Thurstan Brewin. Bognor Regis: Eurocommunica, 1996.
Än idag påverkas beslut om behandlingsmetoder av rädsla och förhoppningar om att mer borde vara bättre. Detta trots att det saknas bevis för att radikala metoder ger bättre hälsa än mindre ingrepp, och trots att man vet att dessa metoder orsakar stora skador och att behandlingen i sig kan leda till döden. Rädslan och förhoppningarna gör att en del patienter och läkare väljer den vanliga stympande kirurgin. Andra väljer cytostatika (som många tidigare kallade ”cellgifter”) i höga doser, en behandling som man vet har plågsamma biverkningar, eller trastuzumab (Herceptin), som hos vissa kan ge hjärtproblem (se Nytt – men är det bättre), även när det skulle räcka med enklare behandlingsmetoder. Hur kan det komma sig?
Stympande kirurgiska ingrepp
Fram till mitten av 1900-talet var operation den vanligaste behandlingen vid bröstcancer. Det byggde på föreställningen att cancern utvecklas långsamt och jämnt, att tumören i bröstet kommer först och att den sedan sprider sig till lokala lymfkörtlar, till exempel i armhålan. Man drog därför slutsatsen att ju snabbare och radikalare man behandlade tumören, desto större var chansen att man kunde stoppa spridningen av cancern. Behandlingen bestod av en omfattande ”lokal” operation, alltså ett ingrepp i eller nära bröstet. Även om den kallades lokal handlade det ofta om så kallad radikal mastektomi. Det innebär att man förutom bröstet även tar bort stora delar av bröstmuskeln och många lymfkörtlar i armhålan.
KLASSISK RADIKAL MASTEKTOMI
Den metod som kallas radikal mastektomi började användas i slutet av 1800-talet av läkaren William Halsted, och ända fram till slutet av 1960-talet var det den vanligaste operationsmetoden vid bröstcancer. Förutom bröstet tog kirurgen bort den stora bröstmuskeln som täcker bröstväggen. Även den lilla bröstmuskeln togs bort så att kirurgen lättare kunde komma åt armhålan för att kunna utrymma lymfkörtlar och fettvävnaden runt dem.OMFATTANDE RADIKAL MASTEKTOMI
Eftersom man under 1900-talets första hälft var övertygad om att ”mer är bättre” hände det att man på den tiden utförde ännu mer omfattande ingrepp där även kedjor av lymfkörtlar under nyckelbenet samt lymfkörtlar under bröstbenet togs bort. För att komma åt de inre lymfkörtlarna i bröstet fick man ta bort flera revben och dela bröstbenet. Enstaka kirurger nöjde sig inte med det, utan gick så långt att de amputerade armen på den drabbade sidan och tog bort flera andra körtlar i kroppen (binjurarna, hypofysen, äggstockarna) för att stoppa hormonproduktionen som man antog ”eldade på” tumörspridningen. Om kvinnan överlevde en sådan operation hade hon en för alltid svårt deformerad bröstkorg som var svår att dölja under kläderna. Om operationen utfördes på vänster sida lämnades bara ett tunt hudlager kvar över bröstkorgen som skydd för hjärtat.
Anpassat från Lerner BH, The breast cancer wars: Hope, fear and the pursuit of a cure in twentieth-century America. New York ; Oxford University Press, 2003.
Men några bröstcancerspecialister märkte att de här alltmer deformerande operationerna inte tycktes påverka dödssiffran för bröstcancer. De lanserade därför en ny teori, nämligen att bröstcancer redan från början är en systemisk (det vill säga spridd) sjukdom, och alltså inte sprids från bröstet via närmaste lymfkörtel. De antog med andra ord att det redan måste finnas cancerceller någon annanstans i kroppen när bröstknölen upptäcks (se nedan). Det skulle i så fall vara skonsammare för kvinnan, och troligen lika effektivt som radikal kirurgi, att ta bort tumören och en lagom marginal av frisk vävnad runt om, kombinerat med lokal strålbehandling. Även metoden med så kallad systemisk behandling som introducerades vid den här tiden bygger på den nya teorin om hur bröstcancer sprids och innebär att man riktar behandlingen mot uppkomst eller utveckling av cancerceller på andra ställen i kroppen.
Som ett direkt resultat av detta nya sätt att tänka började läkare förespråka mindre operationer och bröstbevarande kirurgi, så kallad sektorresektion. Det innebär att man tar bort tumören och en bit vävnad runt omkring. Efter operationen ges ibland strålbehandling och cytostatika. Men anhängarna av bröstbevarande kirurgi möttes av stort motstånd när de ville jämföra den nya metoden med radikal kirurgi. Vissa läkare trodde starkt på den ena eller den andra metoden, och det fanns patienter som krävde en viss operation. Följden blev att det dröjde länge innan man fick fram avgörande vetenskapliga bevis för fördelarna och nackdelarna med den nya metoden jämfört med den gamla.
Trots de här svårigheterna började till slut de aggressiva operationsmetoderna ifrågasättas: både av kirurger som inte ville fortsätta använda dem när de insåg att fördelarna för patienterna var osäkra och av kvinnor som inte ville utsättas för stympande ingrepp.
I mitten av 1950-talet gick den amerikanske kirurgen George Crile i täten för dem som började ifrågasätta inställningen att ”mer är bättre”. Han var övertygad om att det enda sättet att få läkarna att börja tänka kritiskt var att utmana dem offentligt, så han skrev en artikel som publicerades i den populära tidskriften Life.[1] Han tryckte på de rätta knapparna: diskussionen bland läkarna fördes nu öppet i stället för i de akademiska kretsarna. Bernard Fisher, en annan amerikansk kirurg som arbetade tillsammans med kollegor inom olika specialiteter, utformade ett flertal noggranna experiment för att studera cancerns biologi. Resultaten visade att cancerceller faktiskt kan transporteras runt i blodomloppet, även innan primärtumören upptäcks. Det var därför ingen mening med att utföra radikala ingrepp om cancern redan fanns på andra ställen i kroppen.
Crile hade använt sin kliniska erfarenhet för att förespråka och använda lokala och mindre radikala behandlingar, men Fisher och en allt större grupp forskare samarbetade på ett mer strukturerat sätt. De försökte bevisa och motbevisa fördelarna med radikala ingrepp med hjälp av den mest kända opartiska metoden – randomiserade studier (se rutan nedan och Rättvisande behandlingsstudier). Genom att utföra den typen av studier tänkte de att läkarna och allmänheten skulle få reda på vilken metod som var bäst. År 1971 förklarade den frispråkige Fisher att kirurger har ett etiskt och moraliskt ansvar att pröva sina teorier genom att utföra den typen av studier. Uppföljningen av Fishers undersökningar (av Veronesi och andra) tjugo år senare bekräftade att en radikal bröstoperation inte leder till längre överlevnad för kvinnor med små bröstcancertumörer i jämförelse med en bröstbevarande operation följt av strålbehandling.[2]
RANDOMISERING – EN ENKEL FÖRKLARING
Randomisering – lottning av försöksgrupperna i en undersökning – ska göra försöksgrupperna så lika som möjligt när det gäller både kända och okända egenskaper. Om man ser en skillnad mellan grupper som får olika behandling så ska detta bero på skillnader i behandlingseffekt och inte på olikheter hos patienterna själva. Randomisering minskar risken för att behandlaren medvetet eller omedvetet ger den ena behandlingen till en viss typ av patient och den andra behandlingen till en annan, eller att en viss typ av patient väljer den ena behandlingsmetoden medan en annan väljer den andra.”
Harrison J. Presentation to consumers’ advisory group for clinical trails, 1995.
Även forskare i andra länder utförde randomiserade studier (se Rättvisande behandlingsstudier) för att jämföra bröstbevarande operationer med radikal kirurgi, till exempel Hedley Atkins och hans kollegor i Storbritannien i början av 1960-talet och senare Veronesi med kollegor i Italien. Det övergripande intrycket bekräftade Fishers resultat: det fanns inget vetenskapligt stöd för att radikala operationer skulle förlänga livet, inte ens efter tjugo års uppföljning.[2] Andra randomiserade studier utfördes i Italien, Storbritannien, Sverige och USA, och de testade flera andra behandlingsmetoder mot varandra. Till exempel jämfördes operation med och utan strålbehandling efteråt, och kortvarig cytostatikabehandling jämfördes med långvarig.
Resultaten från dessa tidiga behandlingsstudier och från detaljerade laboratoriestudier stödde teorin att bröstcancer faktiskt är en systemisk sjukdom där cancerceller sprids via blodomloppet innan knölen upptäcks i bröstet.[3] Läkare i hela världen började nu bli alltmer övertygade av det växande vetenskapliga stödet för att radikala operationer gör mer skada än nytta. Under de sista decennierna av 1900-talet började även patienternas och allmänhetens attityd att förändras. Arbetet bland patientaktivister som Rose Kushner (se Relevant och bra forskning är allas ansvar), i USA och på andra ställen, banade vägen. Patienter, som nu var bättre informerade, gick på många håll i världen samman i grupper som ifrågasatte synsättet ”mer är bättre” och sjukvårdens auktoritära hållning. På bred front och nästan överallt ifrågasatte nu både patienter och läkare den tidigare överdrivna kirurgin. Men länge kom det fortfarande rapporter om onödigt omfattande bröstoperationer; i Japan, till exempel, utfördes under 2003 drygt 150 radikala bröstoperationer enligt den gamla metoden.[4]
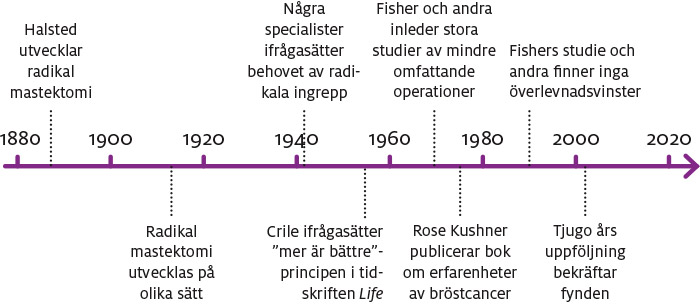
Figur 3. Synsättet ”mer är bättre” inom bröstkirurgi ifrågasätts
Runt 1985 fanns det så många bröstcancerstudier om alla aspekter av sjukdomen att det var svårt att hålla sig tillräckligt uppdaterad om resultaten. Richard Peto med kollegor i Oxford sammanställde då fynden från studierna i den första av en hel serie systematiska översikter (se Utvärdering av all relevant och tillförlitlig information) av all information om samtliga kvinnor som hade deltagit i de många undersökningarna.[5] Numera uppdateras och publiceras systematiska översikter av bröstcancerbehandlingar regelbundet.[6, 7]
Benmärgstransplantation vid bröstcancer*
* Numera kallad högdosbehandling med stamcellsstöd.
Att man slutade göra radikala operationer betydde inte att principen ”mer är bättre” försvann, långt därifrån. Under de sista två decennierna av 1900-talet introducerades en ny behandlingsmetod vid bröstcancer som innebar höga doser cytostatika följt av benmärgstransplantation. I en rapport i New York Times år 1999 sammanfattades tankarna bakom metoden så här:
”Läkaren tar ut lite benmärg eller röda blodkroppar från patienten och ger henne sedan enorma doser av preparat som är giftiga för benmärgen. Förhoppningen är att de höga doserna ska slå ut cancern och att den sparade benmärgen, som återförs till kroppen, ska återbildas så pass snabbt att patienten inte hinner dö av en infektion. Man kan också använda donerad benmärg, en metod som länge har ansetts effektiv mot blodcancer, men bara om cancern satt i benmärgen. När man använde ingreppet vid bröstcancer baserades det på ett helt annat, och oprövat, resonemang.” [8]
Särskilt i USA kom tusentals desperata kvinnor att driva på läkarna och sjukhusen för att få den här mycket kraftfulla behandlingen, trots att 3 av 100 patienter dog av den. Många tusen dollar lades ner på detta, och patienten fick delvis betala ur egen ficka. Somliga fick så småningom tillbaka pengarna från sina försäkringsbolag som kände sig tvungna att ge efter för pressen, trots att det inte hade funnits något vetenskapligt stöd för att behandlingen var verkningsfull. Många sjukhus och läkare tjänade mycket pengar på verksamheten. År 1988 gick ett vårdföretag med 128 miljoner dollar i vinst, pengar som i första hand kom från cancerkliniker som erbjöd benmärgstransplantationer. Det var en prestigefylld och lönsam verksamhet för amerikanska läkare, och den erbjöd också många möjligheter att publicera sig vetenskapligt. Patienterna krävde att få behandlingen och eldade på så sätt på marknaden. Konkurrensen mellan de amerikanska sjukhusen var hård, och de annonserade om prisrabatter. På 1990-talet erbjöd till och med amerikanska universitetssjukhus behandlingen för att kunna rekrytera patienter till sina behandlingsstudier. De här högst tvivelaktiga behandlingsprogrammen hade blivit en kassako för cancervården.
Den obegränsade tillgången till en oprövad behandling hade en annan allvarlig bieffekt: det fanns alltför få patienter som kunde delta i studier där den nya behandlingen jämfördes med standardbehandling. Därför tog det längre tid än beräknat att få tillförlitliga svar.
KAMPEN FÖR VETENSKAPLIGT GRUNDADE FAKTA
Forskarna räknade med att det skulle ta ungefär tre år att värva omkring ettusen kvinnor till två undersökningar. I stället tog det sju år […] Det är inte så konstigt […] Patienter som ska delta i behandlingsstudier måste skriva under ett samtyckesformulär som beskriver deras dåliga prognos och som slår fast att det inte finns något vetenskapligt stöd för att en benmärgstransplantation är bättre än standardbehandling. För att gå med i studien måste man acceptera den här verklighetsbeskrivningen, vilket kan ta emot. Om patienten däremot får en benmärgstransplantation utan att ingå i en så kallad randomiserad studie […] kan entusiastiska doktorer tala om för henne att en transplantation kan rädda hennes liv. Samtidigt som patienten har rätt att få höra sanningen, är det begripligt att hon inte vänder sig till en läkare som tar ifrån henne hoppet.
Fritt efter Kolata G, Eichenwald K. Health business thrives on unproven treatment, leaving science behind. New York Times special report, 2 oktober 1999.
Trots svårigheterna att få fram rättvisande fakta under så stora påtryckningar, genomfördes ett antal behandlingsstudier. Andra undersökningar utsattes för kritisk granskning. En systematisk översikt från 2004 av de samlade resultaten av studier som jämfört sedvanlig cytostatikabehandling med högdoscytostatika följt av benmärgstransplantation gav inget vetenskapligt stöd för att den senare behandlingen skulle vara generellt bättre vid bröstcancer.[9, 10] Dessutom uppdagades det att den enda studie som hade visat en tydlig fördel med högdosbehandling var behäftad med forskningsfusk, något som kommenterats i tidskriften The Lancet 2000;355:942–3.
Mer betyder alltså inte alltid bättre, och detta är ett viktigt budskap. För kvinnor med metastaserad (spridd) bröstcancer var förväntningarna höga på exempelvis trastuzumab (se ovan och Nytt – men är det bättre). Men det är viktigt att bilden blir balanserad: chanserna till längre liv med trastuzumab är begränsade, samtidigt som behandlingen i sig kan medföra risker.[11, 12] Samma typ av balansgång finns i den andra änden av bröstcancerskalan, och kvinnor med förstadier till cancer har ofta fått för mycket och onödig behandling. Det gäller exempelvis ett tillstånd som kallas duktal cancer in situ (DCIS), en icke-invasiv tumörform som upptäcks vid mammografiundersökning (se Tidigare behöver inte vara bättre) och som inte behöver ge kvinnan några problem alls om den inte behandlas. Samtidigt ifrågasätts alltmer om man rutinmässigt behöver ta bort lymfkörtlar i armhålan, ett ingrepp som kan ge besvärliga komplikationer i form av lymfödem i armen (se Att hantera ovisshet om behandlingseffekter) och som inte verkar förbättra överlevnaden.[13]
Källhänvisningar
1 Crile G. A plea against blind fear of cancer. Life, 31 October 1955, pp128-32.
2 Veronesi U, Cascinelli N, Mariani L, et al. Twenty-year follow up of a randomized study comparing breast-conserving surgery with radical mastectomy for early breast cancer. New England Journal of Medicine 2002;347:1227-32.
3 Baum M, Breast beating: a peronal odyssey in the quest for an understanding of breast cancer, the meaning of life and other easy questions. London: Anshan 2010.
4 Japanese Breast Cancer Society. Results of questionnaires concerning breast cancer surgery in Japan 1980-2003. Breast Cancer 2005;12(1).
5 Early Breast Cancer Trialists’ Collaborative Group. Effects of adjuvant tamoxifen and of cytotoxic therapy on mortality in early breast cancer. An overview of 61 randomized trials among 28,896 women. New England Journal of Medicine 1988;319:1681-92.
6 Clinical Trial Service Unit.
8 Kolata G, Eichenwald K. Health business thrives on unproven treatment, leaving science behind. New York Times Special Report, 2 October 1999.
9 Farquhar C, Marjoribanks J, Basser R, et al. High dose chemotherapy and autologous bone marrow or stem cell transplantation versus conventional chemotherapy for women with early poor prognosis breast cancer. Cochrane Database of Systematic Reviews 2005, Issue 3. Art. No.: CD003139.
10 Farquhar C, Marjoribanks J, Basser R, et al. High dose chemotherapy and autologous bone marrow or stem cell transplantation versus conventional chemotherapy for women with metastatic breast cancer. Cochrane Database of Systematic Reviews 2005, Issue 3. Art. No.: CD003142.
11 Piccart-Gebhart MJ, Procter M, Leyland-Jones B, et al. Trastuzumab after adjuvant chemotherapy in HER-2-positive breast cancer. New England Journal of Medicine 2005;353:1659-72.
12 Romond EH, Perez EA, Bryant J, et al. Trastuzumab plus adjuvant chemotherapy for operable HER-2-positive breast cancer. New England Journal of Medicine 2005;353:1673-84.
13 Carlson GW, Woods WC. Management of axillary lymph node metastasis in breast cancer: making progress. JAMA 2011;305:606-7.
